Блокада малой грудной мышцы. Техника лечебных медикаментозных блокад в мануальной терапии. По виду используемых лекарств
Жульева Н.М, Бадзгарадзе Ю.Д., Жульева С.Н.
 При проведении ЛМБ необходимо строго ориентироваться на топографоанатомические особенности области, где проводится блокада. Важно соблюдение техники проведения блокады с целью предупреждения осложнений. Число блокад зависит от поставленной перед врачом цели (анальгезирующий, мышечно-спазмалитический, ангидистонический эффекты и др.).
При проведении ЛМБ необходимо строго ориентироваться на топографоанатомические особенности области, где проводится блокада. Важно соблюдение техники проведения блокады с целью предупреждения осложнений. Число блокад зависит от поставленной перед врачом цели (анальгезирующий, мышечно-спазмалитический, ангидистонический эффекты и др.).
Оно может колебаться от 2-3 до 10-15. Блокады с гормональными препаратами рекомендуют проводить не более чем 10, во избежании а костей и общих дисгармональных расстройств. Блокада проводится 1 раз в 3-4 дня. При радикуло- и х по мере инфильтрационной анестезии нередко приходится проводить и внутримышечную анестезию.
Для этого необходимо локализовать пальпаторно болевой очаг, определить эпицентр патологического очага, отличающийся особой чувствительностью и порой плотностью мышечной ткани. Инфильтрацию анестетика 1,2 мл надо проводить непосредственно в болевую точку.
ЛМБ нижней косой мышцы головы
 Нижняя косая мышца головы (1) находится на втором слое мышц шеи. Она начинается от остистого отростка (4) второго шейного позвонка, идет вверх и кнаружи и прикрепляется к поперечному отростку первого шейного позвонка (6).(рис.1) Кпереди от мышцы находится нервная резервная петля позвоночной артерии (2). Фасция, облегающая мышцу, имеет тесный контакт с рядом нервных образований. На середине длины мышцы у передней поверхности фасциального листка располагается второй межпозвонковый ганглий (3), от которого отходит задняя ветвь большого затылочного нерва, как бы петлей охватывающая мышцу. При этом затылочный нерв оказывается между мышцей и дугой второго шейного позвонка, а резервная петля позвоночной артерии – между мышцей и капсулой атланто-аксиального сочленения.
Нижняя косая мышца головы (1) находится на втором слое мышц шеи. Она начинается от остистого отростка (4) второго шейного позвонка, идет вверх и кнаружи и прикрепляется к поперечному отростку первого шейного позвонка (6).(рис.1) Кпереди от мышцы находится нервная резервная петля позвоночной артерии (2). Фасция, облегающая мышцу, имеет тесный контакт с рядом нервных образований. На середине длины мышцы у передней поверхности фасциального листка располагается второй межпозвонковый ганглий (3), от которого отходит задняя ветвь большого затылочного нерва, как бы петлей охватывающая мышцу. При этом затылочный нерв оказывается между мышцей и дугой второго шейного позвонка, а резервная петля позвоночной артерии – между мышцей и капсулой атланто-аксиального сочленения.
Техника блокады: Йодом проводим линию, соединяющую остистый отросток С2 с сосцевидным отростком 5. На расстоянии в 2,5 см от остистого отростка по этой линии в направлении к сосцевидному отростку проводится прокол кожи иглой № 0625. Игла направляется под углом 45° к сагиттальной плоскости и 20° к горизонтальной до упора в основание остистого отростка. Кончик иглы оттягивается на 1-2 см, и вводится лекарственное вещество. Объем вводимого лекарства 2,0 мл.
ЛМБ в точку позвоночной артерии
Позвоночная артерия (1) проходит через отверстие в поперечных отростках шейных позвонков. Между поперечными отростками С I-II она изгибается, образуя первую резервную петлю. Впереди артерии располагаются межпоперечные и другие мышцы шеи. Сзади она прикрыта нижней косой мышцей головы (2) и ременной мышцей (рис.2).
Техника введения лекарства. Йодом проводим линию, соединяющую верхушку сосцевидного отростка (3) с остистым отростком второго шейного позвонка (4). На границе наружной и средней трети этой линии находится точка позвоночной артерии. Иглой № 0625, направленной перпендикулярно к поверхности кожи, последовательно делается прокол кожи, жировой клетчатки, ременной и нижней косой мышцы головы. Игла попадает в жировую клетчатку вокруг позвоночной артерии, куда и вводится лекарственное вещество. Объем вводимого раствора 2,0 мл.
Периваскулярная ЛМБ позвоночной артерии
 Позвоночная артерия, как правило, входит в отверстие поперечного отростка шестого шейного позвонка и идет вверх в одноименном канале, образованном отверстиями в поперечных отростках шейных позвонков. Кпереди располагаются межпоперечные мышцы, между длинной мышцей шеи и передней лестничной мышцей проходит сонная артерия, несколько внутри расположены пищевод и трахея.
Позвоночная артерия, как правило, входит в отверстие поперечного отростка шестого шейного позвонка и идет вверх в одноименном канале, образованном отверстиями в поперечных отростках шейных позвонков. Кпереди располагаются межпоперечные мышцы, между длинной мышцей шеи и передней лестничной мышцей проходит сонная артерия, несколько внутри расположены пищевод и трахея.
Техника блокады: Больной в положении на спине. Под лопатки подкладывается небольшая подушка. Шея разогнута. Голова повернута в противоположенную от места блокады сторону. Указательным пальцем между трахеей, пищеводом, сонной артерией и передней лестничной мышцей пальпируется сонный бугорок (2) поперечного отростка шестого шейного позвонка. У кончика пальца иглой №0840 делается прокол кожи и фасций шеи до упора в поперечный отросток (3). Затем игла осторожно продвигается до верхнего края поперечного отростка. Перед введением раствора проверяется, не находится ли кончик иглы в сосуде. Объем вводимого раствора 3,0 мл. При правильном выполнении ЛМБ через 15-20 мин уменьшаются затылочные боли, шум в ушах, проясняется зрение.
Паравертебральная ЛМБ шейного уровня
На шейном уровне наиболее поверхностно располагается трапециевидная мышца. В среднем слое – ременная мышца, длинные мышцы головы и шеи. В глубоком слое – межостистые, поперечно-остистые и межпоперечные.
Техника блокады: На уровне пораженного позвонка по верхнему краю остистого отростка, отступив кнаружи на 2,5-3 см, иглой №0860 делается прокол кожи, подкожной клетчатки, мышц до упора в суставные отростки. Лекарственное вещество вводится в мышцы и периартикулярные ткани. Объем вводимого раствора 2,0-5 мл.
ЛМБ передней лестничной мышцы
 Передняя лестничная мышца (1) находится во втором слое мышц шеи. Одним концом она прикрепляется к бугорку Лисфранка первого ребра, другим – к поперечным отросткам III-VI шейных позвонков. Сзади нее располагается средняя лестничная мышца (2), которая как и передняя, прикрепляется к поперечным отросткам шейных позвонков и к первому ребру латеральнее места прикрепления передней лестничной мышцы. Между лестничными мышцами и первым ребром образуется треугольная щель, через которую проходят все первичные пучки плечевого сплетения и подключичная артерия. Между первым ребром и передней лестничной мышцей проходит подключиная артерия и нижний первичный пучок плечевого сплетения. Медиальнее располагается глубокий слой мышц шеи. В поверхностном слое, прикрывая межлестничную щель, лежит грудино-ключично-сосцевидная мышца (3). Между ней и передней лестничной мышцей проходит подключичная вена, в которую впадает яремная вена, в место слияния вен впадает грудной лимфатический проток.
Передняя лестничная мышца (1) находится во втором слое мышц шеи. Одним концом она прикрепляется к бугорку Лисфранка первого ребра, другим – к поперечным отросткам III-VI шейных позвонков. Сзади нее располагается средняя лестничная мышца (2), которая как и передняя, прикрепляется к поперечным отросткам шейных позвонков и к первому ребру латеральнее места прикрепления передней лестничной мышцы. Между лестничными мышцами и первым ребром образуется треугольная щель, через которую проходят все первичные пучки плечевого сплетения и подключичная артерия. Между первым ребром и передней лестничной мышцей проходит подключиная артерия и нижний первичный пучок плечевого сплетения. Медиальнее располагается глубокий слой мышц шеи. В поверхностном слое, прикрывая межлестничную щель, лежит грудино-ключично-сосцевидная мышца (3). Между ней и передней лестничной мышцей проходит подключичная вена, в которую впадает яремная вена, в место слияния вен впадает грудной лимфатический проток.
 Техника блокады:
Указательным и средним пальцами левой руки отодвигается латеральная ножка грудино-ключично-сосцевидной мышцы, для чего пациент слегка наклоняет голову в сторону напряженной мышцы. Затем больному предлагается повернуть голову в противоположную сторону и сделать глубокий вдох. Передняя лестничная мышца, сокращаясь при вдохе, как бы сама «входит» между указательным и средним пальцами левой руки. Правой рукой в горизонтальной плоскости иглой №0625 делается прокол кожи, подкожной клетчатки, переднего фасциального листка, передней лестничной мышцы на глубину 0,9 см. Объем вводимого раствора 1,0-2,0 мл.
Техника блокады:
Указательным и средним пальцами левой руки отодвигается латеральная ножка грудино-ключично-сосцевидной мышцы, для чего пациент слегка наклоняет голову в сторону напряженной мышцы. Затем больному предлагается повернуть голову в противоположную сторону и сделать глубокий вдох. Передняя лестничная мышца, сокращаясь при вдохе, как бы сама «входит» между указательным и средним пальцами левой руки. Правой рукой в горизонтальной плоскости иглой №0625 делается прокол кожи, подкожной клетчатки, переднего фасциального листка, передней лестничной мышцы на глубину 0,9 см. Объем вводимого раствора 1,0-2,0 мл.
ЛМБ подключичной мышцы
 Между лопаткой, I ребром и ключицей образуется реберно-ключичная щель, в которую проходят все вторичные пучки плечевого сплетения, подключичные артерия и вена (1). Эта щель выстлана спереди – подключичной (2), сзади – подлопаточной, внутри – межреберными мышцами. При напряжении одной из них, чаще всего подключичной, может возникнуть сужение реберно-ключичной щели.
Между лопаткой, I ребром и ключицей образуется реберно-ключичная щель, в которую проходят все вторичные пучки плечевого сплетения, подключичные артерия и вена (1). Эта щель выстлана спереди – подключичной (2), сзади – подлопаточной, внутри – межреберными мышцами. При напряжении одной из них, чаще всего подключичной, может возникнуть сужение реберно-ключичной щели.
Техника блокады: Ключица мысленно делится на три равные части. Между наружной и средней частями ее, по нижнему краю ключицы иглой №0810 делается перпендикулярно к фронтальной плоскости прокол глубиной от 5 до 10 см (в зависимости от толщины слоя подкожной жировой клетчатки) до касания кончиком иглы края ключицы. Затем кончик иглы поворачивается вверх под углом 45° и продвигается вглубь еще до 0,
5 см. Объем вводимого вещества – до 3,0 мл.ЛМБ малой грудной мышцы
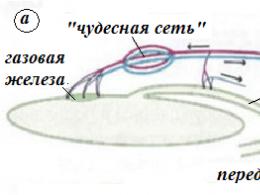
 Малая грудная мышца (1) залегает во втором слое мышц грудной клетки. Одним концом она прикрепляется ко II-V ребра в месте перехода их хрящевой части в костную (2), другим к клювовидному отростку лопатки (3) (рис.1). Между клювовидным отростком и сухожилием малой грудной мышцы расположены подключичная артерия, вена и плечевое сплетение.
Малая грудная мышца (1) залегает во втором слое мышц грудной клетки. Одним концом она прикрепляется ко II-V ребра в месте перехода их хрящевой части в костную (2), другим к клювовидному отростку лопатки (3) (рис.1). Между клювовидным отростком и сухожилием малой грудной мышцы расположены подключичная артерия, вена и плечевое сплетение.
Техника блокады: Пациент лежит на спине. На коже грудной клетки йодом чертится проекция малой грудной мышцы. Места ее прикрепления соединяются прямыми линиями. Из угла, который располагается над клювовидным отростком, опускается биссектриса. Она делится на три части. Иглой №0840 между наружной и средней частями биссектрисы делается прокол кожи, подкожной жировой клетчатки, переднего фасциального листка большой грудной мышцы. Затем иглу продвигают на 5 мм вперед, достигая малой грудной мышцы. Объем вводимого вещества 10,0-15,0 мл.
ЛМБ большой грудной мышцы
Большая грудная мышца расположена в поверхностном слое. Одним концом она прикрепляется к гребню большого бугорка плечевой кости. Другой конец – ключичная часть (1) прикрепляется к внутренней половине ключицы; грудино-реберная часть (2) – к грудине и хрящам второго-седьмого ребер; брюшная часть (3) – к передней стенке влагалища прямой мышцы живота (рис.2). При пальпации в ней нередко обнаруживаются болезненные мышечные узелки в месте перехода мышечной части в сухожильную и болезненность в местах прикрепления мышцы. Особенно часто болевые точки, дистрофические узелки и триггерные зоны обнаруживаются в ключичной и грудино-реберных частях большой грудной мышцы.
Техника блокады: Нащупываются наиболее болезненные зоны в различных отделах большой грудной мышцы. В каждую из этих точек иглой №0625 делается укол так, чтобы попасть в триггерную зону или узелок. Показателем попадания иглы в триггерный пункт является разлитая, жгучая или ломящая иррадиирующая боль. Объем вводимого вещества для каждой триггерной зоны 0,5-1,0 мл. Одновременно проводится ЛМБ четырех-пяти зон.
Блокада межреберных нервов
Применяется при межреберной невралгии, грудном е и болях по ходу межреберных нервов при ганглионеврите (опоясывающем лишае). В положении больного на боку производится анестезия кожи и введение иглы до соприкосновения с наружной поверхностью нижнего края ребра у места прикрепления его к позвонку. Потом игла слегка оттягивается и конец ее направляется книзу. Соскальзывая с края ребра,
Показания: Скаленус-синдром (синдром передней лестничной мышцы).
Состояние рефлекторного напряжения мышцы часто бывает обусловлено раздражением корешков СЗ-С7 вследствие шейного остеохондроза, либо в связи с наличием добавочного шейного ребра, вызывающего травматизацию нижнего первичного ствола плечевого сплетения и подключичной артерии между ребром и напряженной передней лестничной мышцей. При этом синдроме в шее и надплечье возникают боли, распространяющиеся по ульнарной поверхности руки. Боли усиливаются при поворотах головы (чаще в сторону поражения) и резких движениях рукой. Появляются парестезии, снижается объем движений в шейном отделе позвоночника из-за болей. Определяются преходящая слабость в руке, особенно в дистальных отделах, может быть гипотония и гипотрофия мышц тенара или гипотенара, а также гипалгезия в ульнарной зоне руки. Возможны отечность и припухлость в надключичной области, иногда в виде опухоли (псевдотумор Ковтуновича) вследствие лимфостаза. Нередки вегетативно-сосудистые расстройства. По нашим данным, чаще этой патологией страдают женщины, особенно занятые ручным трудом, на холоде, или с избыточным весом (при этом быстрая прибавка в весе способствует декомпенсации процесса).
Эффективный метод купирования расстройств, связанных со скаленус-синдромом, предполагает повторные блокады передней лестничной мышцы, ежедневно или через день. Инфильтрацию раствором новокаина передней лестничной мышцы впервые предложил Gage в 1939 году. Мышца легко прощупывается над ключицей между ножками грудинно-ключично-сосцевидной мышцы, особенно при вдохе, и бывает резко болезненна при пальпации. Тонкой иглой прокалывают кожу между ножками грудинно-ключично-сосцевидной мышцы и вводят анестетико-стероидный «коктейль», иглу вводят на глубину не более 0,5 см во избежании травматизации сосудов. Перед введением необходимо проводить аспирационную пробу.
Техника блокады: Верхние концы мышцы прикрепляются к поперечным отросткам C3-C7, нижние - к бугорку Лисфранка I ребра. При глубоком вдохе I ребро поднимается, что облегчает ощупывание нижнего конца мышцы. Ее определяют пальпацией над ключицей позади грудинно-ключично-сосцевидной мышцы. При блокаде левой передней лестничной мышцы врач ульнарным краем среднего пальца левой руки отодвигает кнутри ключичную часть грудинно-ключично-сосцевидной мышцы. При этом для расслабления мышцы больного просят наклонить голову в больную сторону, затем сделать глубокий вдох, задержать дыхание и повернуть голову в здоровую сторону. Одновременно врач, продолжая средним пальцем левой руки оттягивать кнутри грудинно-ключично-сосцевидную мышцу, подключает указательный палец левой же руки, углубляя оба пальца вниз и как бы охватывая ими переднюю лестничную мышцу. Она очень хорошо контурируется и весьма болезненна при скаленус-синдроме. Правой рукой между пальцами левой руки вкалывают иглу в мышцу на глубину не более 0,5 см и вводят анестетико-стероидный «коктейль» (2-3мл).
При новокаинизации правой передней лестничной мышцы положение среднего и указательного пальцев левой руки врача аналогично, однако, ключичная часть грудинно-ключично-сосцевидной мышцы оттягивается кнутри указательным пальцем. Введение иглы производят также между пальцами, схватывающими переднюю лестничную мышцу. Нежелательно прокалывать мышцу насквозь и вводить большие количества раствора новокаина (чтобы избежать инфильтрации плечевого сплетения и симпатических образований). При правильном выполнении процедуры через несколько минут у больного уменьшаются боли и парестезии в руке, а в течение суток виден четкий положительный (больные отмечают, что хорошо спали, руки не немели и не отекли). Эффект блокады передней лестничной мышцы связан с уменьшением компрессии нервных и сосудистых структуры, а также с уменьшением рефлекторных влияний, идущих от нейродистрофически измененной мышцы на другие сосуды и мышцы шеи (Жулев Н.М., 2000; Зыкова О.В., Петрухин А.С., 2005).
ЗАКЛЮЧЕНИЕ
Таким образом, лечебно-медикаментозные блокады с глюкокортикоидами в неврологии представляют собой важный раздел в комплексе лечебно-реабилитационных мероприятий многих заболеваний периферической нервной системы, особенно при лечении больных с болевыми синдромами в области спины. Их характеризует максимальное приближение к патологической зоне, быстрота воздействия, максимальный эффект при минимальной дозе, относительная простота и доступность выполнения для большинства неврологов. Наиболее эффективным и безопасным препаратом показал себя дипроспан . Блокады с дипроспаном (как монокомпонентные, так и поликомпонентные с добалением анестетика) представляют собой один из самых оптимальных, этиопатогенетически направленных методов лечения болевых синдромов при дегенеративно-дистрофических поражениях позвоночника, туннельных синдромах, нейропатиях, невралгиях и многих других заболеваниях нервной системы.
Надеемся, что данная методика поможет врачам-неврологам в их практической деятельности.
СПИСОК ЛИТЕРАТУРЫ :
Арзуманов А.В., Субботин А.В., Структура синдрома дорсалгии, встречающегося в практике невролога; Кемерово; Тезисы Российской научно-практической конференции «Патологическая боль» 14-16 октября 1999 г.; Новосибирск; Боль и ее лечение; Фонд SAPF Wedmaster Pavel Tibenkov SAPF.
Беленький А.Г., Дорсалгии при дегенеративных заболеваниях позвоночника; Русский медицинский журнал; том 10; № 22; 2002.
Болевые синдромы в неврологической практике / Под ред. А.М.Вейна. - М: МЕДпресс, 1999. - 372 с.
Боренштейн Д. Эпидемиология, этиология, диагностическая оценка и лечение поясничной боли // Международный медицинский журнал. - 2000. - №35. - С. 36-42.
Вайсборд Н.Г. Лечение радикулита новокаиновой блокадой по китайским точкам // Сб. тр. мед. учрежд. Моск. Омско-Волж. водздравотдела. М., 1962, 127 – 130.
Вальдман А.В., Звартау Э.Э., Медведева И.О. Современные направления фармакотерапии хронических болевых синдромов; Гедеон Рихтер в СНГ; № 1; 2001.
9. Вальдман А.В., Боль как эмоционально-стрессовая реакция и способы ее антиноцептивной регуляции, Научная сессия медико-биологическихх наук АМН СССР по проблеме «Механизмы боли и обезболивания». 29-31, 5,1979 г., Баку
Гехт Б.М., Коломенская Е.А., Шагал Д.И. и др. Стратегия применения глюкокортикоидных препаратов // Ж. невропатол. и психиатр. – 1985. – 85. – 11, 1651 – 1658.
Горбунов Ф.Е., Масловская С.Г., Сичинава Н.В., Зайцев В.П., Айва Т.А., Тюрина О. Г. Лечение хронического болевого синдрома при спондилогенных нейропатиях; Боль и ее лечение; Москва; Webmaster Pavel Tybenkov SAPF; 2004.
Жулев Н.М., Пустозеров В.Г., Жулев С.Н. Лечебно-медикаментозные блокады в невропатологии. С-Петербург, СПБ, МАПО, 2000г.
Зыкова О.В., Петрухин А.С. Принципы лечения хронической боли в неврологической практике. Практические рекомендации для врачей. М., 2005, 66с.
Ибатулин И.А., Тараско А.Д. Патогенетические основы действия паравертебральной новокаиновой блокады; Казанский медицинский журнал; 1995; № 2; т. LXXVI; 93-96.
Ибатулин Н.А, Корейба К.А., Давлеткильдеев Ф.А., и др. Паравертебральные футлярно-проводниковые блокады в комплексном лечении и профилактике послеоперационных осложнений; Казанский медицинский журнал;
1998 №6; т. LXXIX; 430-432.
Коган О.Г., Петров Б.Г., Шмидт И.Р. Лечебные медикаментозные блокады при остеохондрозе позвоночника. Кемерово, 1988.
Левин О.С. Современные подходы к диагностике и лечению боли в спине. М., 2006. с.62.
Лифенцов И.Г., Фирсов А.С., Лифенцов В.И., Силаев М.А., Поясничная паравертебральная блокада для обезболивания в ангиохирургии; VIII Всероссийский съезд анестезиологов-ревматологов; Анестезия и интенсивная терапия в торакальной,
кардиохирургии и ангиохирургии; май; 2003.
Лобзин Б.С., с соавт. Лечебно-диагностические пункции и блокады в невропатологии.- Л.: Медицина. 1973.- 167 с.
Подчуфарова Е.В. Хронические боли в спине: патогенез, диагностика, лечение // Русский медицинский журнал. - 2003. - Т11, № 25. - С. 1395-1401.
Подчуфарова Е.В. Скелетно-мышечные боли в спине // Русский медицинский журнал. 2005. - Т.13, № 12. - С.836-840с.
Попелянский Я.Ю. Вертеброгенные синдромы поясничного остеохондроза. Т.1. - Казань, 1974. - 285 с.
Попелянский Я.Ю. Болезни периферической нервной системы: Руководство для врачей.- М.: Медицина. 1989.- 464 с.
Попелянский Я.Ю. Ортопедическая неврология (вертебрология). Руководство для врачей М.: Медпресс-информ. 2003; 216–9.
Радченко В.А. Лечебные блокады с использованием кортикостероидов при дистрофически-деструктивных заболеваниях поясничного отдела позвоночника Ортопедия, Травматология и Протезирование, 2000, №3, с. 116-12.
Рыбак В.А., Гордеева И.Е., Бабушкин Я.Х., Мирошникова В.В., Курушина О.В. Инвазивные методы лечения в неврологии. Волгоград, 2009. – 300с.
Рыбак В.А., Гордеева И.Е., Данилова Е.М. Глюкокортикостероиды в лечении неврологических проявлений остеохондроза позвоночника в неврологии Сб. «Актуальные проблемы современной ревматологии»,Волгоград, 2006, с.25.
Смирнов Ю.Д. Блокады в терапии радикулярных и ганглионарных синдромов при остеохондрозах позвоночника // В кн.: Остеохондроз позвоночника. – Новокузнецк, 1973. – Ч. II, 183 – 186.
Соков Е. Л. Внутримышечные и внутрикостные блокады в комплексном лечении неврологических проявлений поясничного остеохондроза. Журн. неврапатол. и психиатр. 1988. вып. 4, с. 57-61.
Соков Е. Л. Лечебные блокады в нейроортопедии. – М.: Изд–во РУДН, 1995.-192 с.
Buttermann GR. The effect of spinal steroid injections for degenerative disc disease. 2004; 4 (5): 495-505.
Christopher L.T., Leffler T., Phollipi A.F. et.al. «Glucosamine, chondroitin, and magnaese ascorbat for degenerative joint desease of knee or low–back: a double–blind, placebo–controlled study.» Mill.Med., 1999, V.164: 85–91
Hemy D., Нim L.L.-Y., Rodriguez L.A.G. et al. Variability in risk of gastrointestinal complications with individual non-steroidal anti-inflammatory drugs: results of a collaborative meta-analysis // BMJ. - 1996. - Vol.312. - P.1563-1566.
Horn H.-D. Das oligosegmentale myovertebrale Syndrom // Man. Med. – 1985. – 23. – 4, 82 – 89.
Huncke F., Heneke W. Unbekannte Ferwirkungen der Lokalanasthesie // Med. Welt. – 1928. – 2. – 27, 1013 -1014
Luschka von. Die Halbgelenke des Menschlichen Korpers. Berlin: G.Reimer, 1858.
Maigne R. Diagnosis and treatment of pain of vertebral origin. - Baltimore: Williams & Wilkins, 1996.
Wachtel E., Maroudas A., Schneiderman R. «Age related changes in collagen packing of human articular cartilage.» Biochim. Biophy. Acta, 1995, V. 1243:239–243.
Waddell G, Feder G, McIntosh A et al. Low back pain evidence review. London: Royal College of General Practitioners, 1996.
В настоящее время лечение больных с дегенеративно-дистрофическими поражениями позвоночника и суставов, мягких тканей и связочного аппарата трудно представить без локального введения лекарственных препаратов. Локальное введение лекарственных препаратов, которое часто позволяет добиться незамедлительных положительных результатов, прочно вошло в клиническую практику мануальной терапии.
Из лекарственных препаратов для проведения антиноцицептивной терапии наиболее широкое распространение получил новокаин, который является сложным эфиром пара-аминобензойной кислоты, точнее, хлористоводородным диэтиламиноэтаноловым эфиром пара-аминобензойной кислоты. Белый кристаллический порошок горького вкуса, без запаха, хорошо растворяется в воде и спирте. В крови, биологических средах, в присутствии свежей сыворотки крови новокаин гидролизуется на пара-аминобеизойную кислоту и диэтиламиноэтанол с выраженным местным обезболивающим действием. Малая токсичность новокаина связана с нестойкостью его молекулы.
Новокаин избирательно поглощается нервной тканью, особенно чувствительны к нему клетки и волокна симпатической нервной системы; перерыв новокаином проходящих по этим волокнам сосудодвигательных импульсов проявляется сосудорасширяющим действием. Под влиянием новокаина последовательно выключаются различные виды чувствительности. В первую очередь теряется ощущение холода, затем последовательно тепла, боли и давления. Для обезболивания мы вводим в тонически напряженные мышцы обычно 3,0-5,0 мл. 2% раствора новокаина.
При плохой переносимости новокаина может отмечаться бледность лица и слизистых оболочек, головокружения, общая слабость, холодный пот, тошнота, рвота, учащенный и слабый пульс, учащенное дыхание, падение артериального давления, коллапс. Реакция центральной нервной системы проявляется в конвульсиях, судорогах, двигательном возбуждении, чувстве страха, галлюцинациях. При признаках интоксикации необходимо ввести эфедрин, хлорид кальция, кофеин, барбитураты; внутривенно - изотонический раствор хлорида натрия.
Для локальной инъекционной терапии применяли преднизолон гемисукцинат по 0,025 г, гидрокортизон гемисукцинат по 0,025 г, кеналог-40 и дипроспан.
Дипроспан - пролонгированная лекарственная форма бетаметазона - фторированного производного метил-преднизолона. Выпускается в ампулах по 1 мл, где содержится 2 мг бетаметазона динатрия фосфата и 5 мг бетаметазона дипропионата. Первая составляющая (хорошо растворимый, быстро всасывающийся эфир) обеспечивает быстрое наступление эффекта, а вторая (слабо растворимая, медленно абсорбирующаяся депофракция) - пролонгированное действие. Благодаря такой комбинации действие дипроспана начинается уже через 2-4 часа после внутрисуставной инъекции и сохраняется до 3 недель. Еще одно важное достоинство препарата в том, что кристаллы суспензии микронизированы. вследствие чего внесуставные инъекции практически безболезненны и не сопровождаются осложнениями. Это позволяет применять дипроспан без анестетика.
Кеналог-40 представляет собой водную кристаллическую суспензию синтетического фторированного глюкокортикостероида - триамцинолона ацетонида. Выпускается в ампулах по 1 и 5 мл в концентрации 40 мг/мл. Противовоспалительное действие проявляется через 1-3 дня после внутрисуставной инъекции и продолжается в среднем до 1 мес.
Глюкокортикостероиды растворяются в воде для инъекции или в 0,5% растворе новокаина. Для лучшего разведения раствор должен быть теплым Свыше комнатной температуры). Введение лекарственного препарата проводят струйно и медленно. Дозировку глюкокортикостероидов рассчитывают так, чтобы за 1 инъекцию получалось не более 1,0 мл препарата. Повторные инъекции проводят нe ранее чем через 7-14 дней. На курс применяют 3-5 инъекций, промежутки между курсами не менее 6 месяцев. Если после курса эффект не достигается, то препарат отменяют.
Обработку кожи проводят 5% спиртовым раствором йода, затем 70% спиртом однократно, непосредственно перед инъекцией точку введения протирают повторно. По окончании манипуляции место инъекции прижимают тампоном, смоченным спиртом, который фиксируют тугой повязкой на два часа. При проведении инъекций в суставы стопы предупреждали больного, чтобы он накануне тщательно вымыл ногу и надел чистый носок. В отличие от других областей место введения на стопе обрабатывают спиртовым раствором йода и спиртом дважды. В качестве антисептика для обработки кожи еще использовали 0,5% водно-спиртовой раствор хлоргексидина биглюконата.
Основным требованием при проведении локальной инъекционной терапии является строжайшее соблюдение асептики. Необходимо использовать только одноразовые шприцы и иглы. Применять ампулированные лекарственные средства в дозировке, необходимой для однократного введения, не открывать стерильные упаковки игл и шприцев до момента использования. Руки врача должны быть тщательно вымытыми (как для хирургических манипуляций) и сухими. Лучше проводить манипуляции в стерильных перчатках. Ни в коем случае не следует прикасаться к игле пальцем.
После введения в сустав препарат частично распространяется по лимфатическим путям вдоль до регионарных лимфатических узлов. Эта утечка препарата из полости сустава значительно замедляется при создании суставу покоя в течение 2-3 часов и, наоборот, усиливается при активных движениях в суставе, физических нагрузках. Поэтому необходимо максимально ограничить движения в суставе после инъекции. Некоторые клиницисты придерживаются мнения, что после введения в мелкие суставы пальцев на них необходимо накладывать лонгету на 24 часа. Опыт показывает, что это делать необязательно. Достаточно исключить на указанное время повторяющиеся или энергичные движения в суставе.
При блокаде нижней косой мышцы головы йодом проводят линию, соединяющую остистый отросток CII с вершиной сосцевидного отростка. На расстоянии 2,5 см по этой линии от остистого отростка делается прокол кожи иглой, которая дальше направляется под углом 15° к средней линии и 20° к горизонтальной плоскости до упора в основание остистого отростка. Кончик иглы оттягивается на 1-2 мм назад и вводится лекарственное вещество. Объем вводимого лекарства 2,0 мл.
При блокаде болезненной точки позвоночной артерии йодом проводится линия, соединяющая остистый отросток CII и вершину сосцевидного отростка. На границе наружной и средней трети этой линии находится точка позвоночной артерии. Иглой, направленной перпендикулярно к поверхности кожи последовательно проводят прокол кожи, жировой клетчатки, ременной и нижней косой мышцы головы, до жировой клетчатки, окружающей позвоночную артерию, куда и вводится лекарственное вещество. Объем вводимого вещества 2,0 мл.
Паравертебральная блокада в шейном отделе позвоночника проводится следующим образом. По верхнему краю остистого отростка, отступив кнаружи на 2,5-3 см, иглой делают прокол кожи, подкожной клетчатки и мышц до упора в суставные отростки. Лекарственное вещество вводится в мышцы и периартикулярные ткани. Объем вводимого раствора 2,0-5,0 мл.
Верхний шейный симпатический узел лежит на передней поверхности поперечных отростков III-IV шейных позвонков. Кпереди располагается сонная артерия, окруженная периваскулярным сплетением, и внутренняя яремная вена. В желобе между задней поверхностью внутренней яремной вены и находящимися медиальнее вначале внутренней сонной, а затем общей сонной артерий располагается блуждающий нерв. Все они заключены в общее соединительнотканное влагалище, образуя сосудисто-нервный пучок шеи. Кпереди и кнутри - пищевод и трахея, кнаружи - длинная мышца головы и лестничные мышцы. Кпереди от лестничных - грудиноключичнососцевидная мышца. Блокаду осуществляют в положении больного лежа на спине. Под грудной отдел подкладывают небольшой валик так, чтобы шея была немного разогнута. Голову поворачивают в противоположную сторону. Указательный палец одной руки врача располагается у наружного края грудиноключичнососцевидной мышцы, смещая ее вглубь и кнутри шеи. Иглу вводят на середине мышцы под углом 70° к горизонтальной плоскости и продвигают кнутри до упора в поперечный отросток, затем отводят от него на 5 мм и вводят раствор. Объем вводимого раствора от 30,0 до 50,0 мл. При правильно выполненной блокаде через 10-15 мин. появляется симптом Горнера.
Звездчатый узел расположен на передней поверхности поперечного отростка VII шейного позвонка и головки поперечного ребра. Кзади от поперечных отростков VII шейного и I грудного позвонков лежат межпоперечные, поперечноостистые, ременная, многораздельные мышцы шеи и сухожилие трапециевидной мышцы. Отступая от верхнего края остистого отростка VII шейного позвонка в наружную сторону на 3,3-4 см, иглой делается прокол кожи, подкожной клетчатки, мышц спины до упора в поперечный отросток I грудного позвонка. Кончиком иглы поперечный отросток обходится сверху и игла продвигается вперед на 5 мм. Объем вводимого раствора 10,0-20,0 мл. При правильно выполненной блокаде через 10 мин. возникает потепление руки, лица и синдром Горнера на стороне блокады.
Блокаду височно-нижнечелюстного сустава осуществляют в положении больного сидя, голова его несколько запрокинута назад и опирается на подголовник. Необходимо пропалытировать мыщелок нижней челюсти, попросив больного подвигать челюстью в горизонтальной плоскости. Линию сустава отмечают йодом. После обработки кожи в области сустава антисептиком проводят инъекцию тонкой иглой, которую направляют несколько вверх. Беспрепятственное введение лекарственной смеси указывает на то, что кончик иглы находится в полости сустава. Объем вводимого лекарства 1,0 мл.
Блокаду плечевого сплетения по Kyленкампфу осуществляют в положении больного лежа на спине, с головой, максимально ротированной в противоположную сторону. Рука на стороне блокады свободно свисает вниз. Над ключицей в области ее середины пальпацией определяют пульсацию подключичной артерии. Кнаружи и кзади от нее расположены ветви плечевого сплетения. Иглу без шприца вводят на 1 см выше середины ключицы, кнаружи от пульсирующей артерии, перпендикулярно коже в направлении остистых отростков I и II грудных позвонков. Иглу следует продвигать до упора в I ребро, затем, несколько отодвинув иглу назад, направляют ее кверху и, скользя по верхнему краю I ребра, доходят до ветвей плечевого сплетения. При встрече конца иглы с одним из нервных стволов больной испытывает неприятное ощущение в виде “стреляющей боли” по ходу руки, достигающей кончиков пальцев. Убедившись, что из иглы не вытекает кровь, вводят лекарственное вещество. Объем вводимого вещества 20,0-30,0 мл.
Блокаду передней лестничной мышцы осуществляют в положении больного сидя. Указательным и средним пальцами кисти руки врач отодвигает кнаружи грудиноключичнососцевидную мышцу, для чего пациент слегка наклоняет голову в сторону напряженной мышцы. Затем больному предлагается повернуть голову в противоположную сторону и сделать глубокий вдох. Передняя лестничная мышца, сокращаясь при вдохе, как бы слегка “входит” между указательным и средним пальцами руки врача. Другой рукой с иглой перпендикулярно к поверхности делают прокол кожи, подкожной клетчатки, переднего фасциального листка, передней лестничной мышцы на глубину 0,9 см. Объем вводимого раствора 1,0-2,0 мл.
Блокаду подключичной мышцы осуществляют в положении больного сидя или лежа. Ключица мысленно делится на три части. Между наружной и средней частями по нижнему краю ключицы иглой делается перпендикулярно к фронтальной плоскости прокол глубиной от 0,5 до 1,0 см (в зависимости от толщины слоя подкожной жировой клетчатки) до касания кончиком иглы края ключицы. Затем кончик иглы поворачивают вверх под углом 45° и продвигают вглубь еще на 0,5 см. Объем вводимого вещества - до 3,0 мл.
Блокаду грудино-рукояточного сустава выполняют в положении больного лежа или сидя. Врач пальпирует линию сустава и отмечает ее йодом, иглу вводят перпендикулярно. Объем вводимого вещества 0,2-0,3 мл.
Блокаду грудино-ключичного сустава осуществляют в положении больного сидя или лежа. Иглу направляют перпендикулярно поверхности грудной клетки на глубину не более 1 см. Объем вводимого вещества 0,3 см.
Блокаду малой грудной мышцы осуществляют в положении больного на спине. Врач пальпирует места прикрепления малой грудной мышцы (клювовидный отросток лопатки и II-V ребра в месте их перехода хрящевой части в костную) и йодом на больном чертят ее проекцию. Места прикрепления малой грудной мышцы соединяются прямыми линиями. Из угла, располагающегося над клювовидным отростком лопатки, опускается биссектриса, которая делится на три части. Между наружной и средней частью биссектрисы иглой делают прокол кожи, подкожной жировой клетчатки, переднего фасциального листка, мышечной ткани и заднего фасциального листка большой грудной мышцы. Затем иглу врач продвигает на 5 мм вперед, достигая малой грудной мышцы. Объем вводимого вещества 3,0-5,0 мл.
Блокаду большой грудной мышцы осуществляют в положении больного сидя или лежа. При пальпации определяют наиболее болезненные точки и в каждую из них делается инъекция. Объем вводимого вещества для каждой зоны 0,5-1,0 мл.
Блокаду ключично-акромиального сустава осуществляют в положении больного сидя, лицом к врачу. Врач пальпаторно определяет линию сустава и отмечает ее йодом. Иглу вводят перпендикулярно, спереди по центру сустава. Объем вводимого вещества 0,3-0,5 мл.
Блокаду плечевого сустава осуществляют в положении больного сидя. При боковом доступе ориентиром служит акромион. Врач находит его наиболее выпуклую часть и, поскольку непосредственно под ней находится головка плечевой кости, иглу направляет под акромион, проводя ее между ним и головкой плечевой кости. В начале инъекции руку больного прижимают к его телу. После того как игла проникнет вглубь и пройдет дельтовидную мышцу, руку слегка поднимают кверху и возвращают немного книзу. Продолжая нажимать на иглу, врач чувствует, как она проходит через препятствие, состоящее из плотной суставной капсулы, и проникает в полость сустава. При проведении блокады передним доступом врач ротирует плечо пациента кнутри, располагая предплечье его руки на животе. Врач пальпирует клювовидный отросток и старается определить линию сустава путем умеренного вращения плеча. Инъекцию врач выполняет сбоку по направлению к суставной щели. При проведении блокады задним доступом ориентиром служит основание акромиона. Находят его и определяют участок, расположенный немного ниже, где есть небольшая ямочка, образованная задним краем дельтовидной мышцы и сухожилием подостной мышцы. Именно в это место производят пункцию иглой, которую направляют перпендикулярно к суставу. Суставную сумку прокалывают после того, как игла проникнет на глубину 4~5 см. Проникновение иглы в полость сустава ощущается достаточно отчетливо. Объем вводимого вещества 5,0-10,0 мл.
Блокаду мышцы, поднимающей лопатку, осуществляют в положении больного лежа на животе. Мышца, поднимающая лопатку, сверху прикрыта трапециевидной мышцей. Триггерные зоны мышцы, поднимающей лопатку, обнаруживаются чаще всего в верхнем внутреннем углу лопатки. Нащупав верхний внутренний угол лопатки, врач делает прокол кожи, подкожной жировой клетчатки и трапециевидной мышцы до упора в угол лопатки. Оттянув иглу немного назад, врач вводит лекарственное вещество. Объем вводимого вещества 3,0-5,0 мл.
Блокаду надлопаточного нерва осуществляют в положении больного лежа на животе. Врач пальпирует ость лопатки и проводит по ней линию йодом. Затем делит эту линию на три части. Между наружной и средней третью под углом 45° к линии изнутри кнаружи врач делает иглой прокол кожи, подкожной жировой клетчатки, трапециевидной и надостной мышц, продвигая ее до упора в край вырезки лопатки. Отодвинув иглу назад на 5 мм, врач вводит лекарственное вещество. Объем вводимого вещества 1,0-2,0 мл.
Блокаду межреберных нервов осуществляют в положении больного сидя. Врач на спине больного йодом проводит две параллельные линии: одну по остистым отросткам, другую - по внутреннему краю лопатки. Найдя середину этой линии, врач делает прокол кожи в области наружной поверхности ребра у его нижнего края. Затем врач немного оттягивает иглу назад и ее конец направляет книзу, смещая при этом мягкие ткани. Соскальзывая с ребра, при незначительном продвижении вперед игла попадает в клетчатку рядом с межреберным сосудисто-нервным пучком, куда вводится лекарственное вещество. Объем вводимого вещества 3,0 мл.
Блокаду локтевого сустава осуществляют в положении больного сидя. При проведении блокады задним доступом рука больного сгибается под углом 90°. Врач с помощью пальпации находит углубление по срединной линии на задней поверхности локтя между двумя сухожилиями трехглавой мышцы. Иглу вводят над локтевым отростком в локтевой сустав перпендикулярно глубиной до 2 см. При проведении инъекции с использованием бокового доступа локоть также фиксируют под прямым углом. Врач нащупывает головку лучевой кости у плечелучевой части сустава с помощью большого пальца кисти одной руки, в то время как другой рукой ротирует предплечье больного. Необходимо точно определить, где находится линия сустава, пометить ее йодом и после обработки кожи антисептиком ввести иглу в сустав на глубину до 2 см. Объем вводимого вещества до 0,5 мл.
При медиальном эпикондилозе инъекцию проводят в болезненную зону, найденную при пальпации чуть дистальнее медиального надмыщелка. Как и при латеральном эпикондилозе, инъекцию выполняют под значительным давлением. Следует помнить, что в бороздке позади медиального надмыщелка находится локтевой нерв. Чтобы его не поранить, иглу нужно вводить под контролем пальца. Объем вводимого вещества 1,0-3,0 мл.
Блокаду лучезапястного сустава осуществляют в положении больного сидя за столом так, чтобы край стола фиксировал проксимальную часть лучезапястного сустава, а гипотенар свободно свисал к полу. Врач стоит лицом к пациенту, фиксируя его кисть одной рукой. Указательным пальцем другой руки врач пальпирует Т-образный разрыв между концом лучевой кости и кистями запястья и намечает йодом линию сустава. Иглу врач располагает под углом 60° к кисти больного. Одной рукой фиксируя кисть пациента и оттягивая ее на себя, кистью другой руки врач проводит инъекцию. Объем вводимого вещества до 0,5 мл.
Блокаду лучелоктевого сустава осуществляют в положении больного и врача сидя за столом друг против друга. Врач берет лучелоктевой сустав пациента между большим и указательным пальцами руки и супинирует и прони-рует предплечье больного до ощущения линии сустава. Иглу вводят под углом 15-20° по отношению к дорсальной поверхности кисти пациента, почти под базальные связки. Объем вводимого вещества 2,0 мл.
Блокаду пястно-запястного сустава осуществляют в том же положении врача и больного. Перед блокадой пя-стно-запястного сустава I пальца врач пальпирует суставную щель. Наиболее приемлемым местом для введения является основание пястной кости I пальца с латеральной стороны. Во время инъекции необходимо отвести I палец, чтобы растянуть капсулу сустава. Важно, чтобы больной не напрягал сухожилия I пальца, потому что это затрудняет проведение блокады. Инъекцию выполняют под углом 60° к предплечью больного. Объем вводимого вещества 1,0 мл.
Инъекции в мелкие суставы кисти очень болезненны и обычно тяжело переносятся больными. Врач и больной сидят за столом друг против друга. Врач, опираясь локтями обеих рук на стол, находит пальпацией линию сустава. Растягивая палец больного дисталь-но согнутыми указательным и большим пальцем одной руки, кистью другой руки врач проводит инъекцию в пястно-фаланговый или фаланго-фаланговый сустав. Объем вводимого вещества не более 1,0 мл.
Блокаду грудной части пограничного симпатического ствола, располагающегося приблизительно на уровне головок ребер, осуществляют в положении больного лежа на кушетке на животе. На уровне нижнего края остистого отростка пораженного двигательного сегмента грудного отдела позвоночника, отступив в сторону на 3-3,5 см, врач прокалывает иглой перпендикулярно кожу, подкожную клетчатку и мышцы спины до упора в поперечный отросток,
который обходит сверху, продвигает иглу вперед еще на 0,5 см и вводит лекарственное вещество. Объем вводимого вещества 10,-20,0 мл.
Блокаду в грудном и поясничном отделах позвоночника синувертебрального нерва Люшка, иннервирующего ткани позвоночного канала, осуществляют в положении больного на животе. Отступив на 3 см. кнаружи от верхнего края остистого позвонка пораженного двигательного сегмента грудного или поясничного отдела позвоночника, врач перпендикулярно прокалывает кожу, подкожную жировую клетчатку и мышцы до упора в поперечный отросток. Поперечный отросток врач обходит сверху, поворачивает иглу кнутри под углом 45° к горизонтальной плоскости, и медленно, обращая внимание на ощущения больного, продвигает ее до упора в край межпозвоночного отверстия. Отодвинув иглу назад на 5 мм, врач вводит лекарственное вещество. Объем вводимого вещества 10,0-20,0 мл.
Парасакральную блокаду осуществляют в положении больного на боку с максимально согнутыми в коленных и тазобедренных суставах ногами. Врач прокалывает кожу сбоку от копчика длинной иглой (10-15 см) и продвигает к передней поверхности крестца до упора в костное препятствие на уровне второго, третьего или четвертого сакральных отвестий. Затем врач оттягивает иглу несколько назад и опускает ее передний конец книзу. При дальнейшем продвижении иглы острие ее упирается в верхний край первого, второго или третьего сакральных отверстий. Убедившись в этом, врач вводит лекарственное вещество. Объем вводимого вещества 10,0 мл.
Перидуральную блокаду наиболее безопасно проводить в поясничном отделе позвоночника, так как спинной мозг заканчивается на уровне LI-LII и перидуральное пространство на этом уровне наиболее широкое.
Перидуральное пространство начинается у затылочного отверстия и продолжается до отверстия крестцового канала. Внутренняя граница определяется твердой мозговой оболочкой, заканчивающейся на уровне второго крестцового сегмента; наружная - внешним листком твердой мозговой оболочки. Желтая связка заполняет пространство между позвоночными дугами. Она начинается от внутренней поверхности дуги вышележащего позвонка и прикрепляется к наружной поверхности нижележащего позвонка. По средней линии желтая связка имеет толщину около 5 мм, а латеральнее - 2 мм. Межпозвоночные отверстия, через которые проходят сосудисто-нервные пучки, связывают перидуральное пространство с паравертебральным. В перидуральном пространстве находятся жировая клетчатка, соединительная ткань и венозные сосуды, образующие многочисленные сплетения. Артерии представлены веточками, снабжающими кровью спинномозговые нервы. В поясничном отделе позвоночника спинномозговое пространство имеет в поперечном разрезе форму треугольника, один из углов которого направлен дорсально. Большее расстояние до твердой мозговой оболочки отмечается по средней линии сзади (примерно 5 мм). Между дугами прилегающих позвонков имеется межпозвоночная щель, которая по бокам ограничена суставными отростками. В верхнепоясничном отделе межпозвоночная щель имеет овоидную форму, каудальнее она уплощается и расширяется латерально.
При введении иглы в перидуральное пространство по средней линии она проходит через кожу, подкожную жировую клетчатку, надостистую связку, покрывающую остистые отростки, межостистую связку, располагающуюся между остистыми отростками, желтую связку, после прохождения которой конец иглы располагается на глубине около 4,5 см и отмечается падение сопротивления. Между межостистой и желтой связкой имеется пространство, прохождение которого может быть расценено как “проваливание” иглы, однако при прохождении межостистой связки потеря сопротивления не столь выражена, как после прохождения желтой связки.
Лекарственное вещество проникает к спинномозговым нервам через межпозвоночное отверстие и вызывает пара-вертебральную блокаду и блокирует спинномозговой нерв. Безмиелиновые симпатические волокна блокируются первыми, более толстые двигательные и обеспечивающие проприоцеyтивную чувствительность миелиновые волокна выключаются позже. Распространение лекарственного вещества в перидуральном пространстве происходит как в каудальном, так и в краниальном направлениях от места введения. В возрасте 16-20 лет особенно велика утечка раствора через межпозвоночные отверстия и путем абсорбции в систему кровообращения. С увеличением возраста больных она уменьшается вследствие уплотнения рыхлой клетчатки и склеротических изменений сосудов. Это же приводит к уменьшению перидурального пространства. Последнее уменьшается и у беременных женщин из-за повышения венозного давления в нижней части туловища.
Перидуральную блокаду осуществляют в положении больного сидя поперек кушетки с согнутыми в коленных и тазобедренных суставах ногами, расположенных на подставке, с согнутой спиной пациента. При срединном доступе в поясничном отделе позвоночника врач прокалывает иглой кожу перпендикулярно по средней линии непосредственно под вышележащим остистым отростком с дальнейшим отклонением ее, по мере продвижения вглубь, каудальнее на 5-7°. Попадание в перидуральное пространство ощущается врачом “чувством проваливания” или “утраты сопротивления”. Убедившись при потягивании поршня в отсутствии поступления крови или спинномозговой жидкости, врач вводит лекарственное вещество. Объем вводимого вещества - 20,0-30,0 мл.
У пожилых людей межостистая связка может быть кальцинирована, что затрудняет срединное введение иглы. В этих случаях можно применить доступ, отступив на 1-1,5 см. от средней линии и вводя иглу кнутри к средней линии под углом 15-20°.
Перидуральная блокада при латеральном доступе осуществляется в положении больного лежа на животе поперек кушетки, со свободно свисающими нижиими конечностями. Отступая от остистого отростка пораженного двигательного сегмента поясничного отдела на 7-8 см, врач иглой прокалывает кожу и направляет ее медленно к позвоночнику под углом 30-35° к поверхности тела до упора в кость. Оттянув иглу немного назад, врач вводит лекарственное вещество. Объем вводимого вещества 20,0-30,0 мл.
Эпидуральную блокаду осуществляют в положении больного лежа на “больном” боку с максимально согнутыми в коленных и тазобедренных суставах нижними конечностями и выступающим над краем стола тазом. Анальная область ограничивается стерильными тампонами и полотенцем. Выходное отверстие крестцового канала образовано несросшимися дужками V крестцового позвонка, которые располагаются по его бокам, и имеют форму перевернутой латинской буквы V. У каждого двадцатого человека оно недоразвито и имеет диаметр 2-3 мм. Вход в отверстие прикрывает крестцово-копчиковая связка. Крестцовый канал является продолжением позвоночного и имеет в длину около 10 см. У взрослых дуральный мешок заканчивается на уровне II крестцового позвонка. Через крестцовый канал выходят дорсальные и вентральные ветви крестцовых нервов, располагаются кровеносные и лимфатические сосуды, жировая ткань.
Основная трудность при осуществлении эпидуральной блокады - это нахождение крестцового отверстия и правильное введение в него иглы. Нахождение входа в крестцовый канал крайне затруднено у полных людей с обильным слоем подкожножировой клетчатки, поэтому в некоторых случаях от эпидуральной блокады приходится отказываться.
Чтобы отыскать крестцовое отверстие, врач прощупывает крестцовые рожки (cornua sacralis), между которыми непосредственно находится крестцовое отверстие. Если крестцовые рожки не выражены, то крестцовое отверстие находится на расстоянии 5-6 см. от копчика вверх по средней линии. Можно найти вход в крестцовый канал, пальпаторно спускаясь по срединному гребню крестца вниз, достигая конца гребня и упираясь в закрытое мембраной сакральное отверстие. Используя все эти приемы, мы почти всегда обнаруживаем вход в крестцовый канал. Для отыскания крестцового входа можно соединить условными линиями верхне-задние гребни подвздошных костей одной стороны с седалищными буграми другой; точка пересечения этих линий будет соответствовать месту расположения крестцового отверстия.
Между задними верхними остями подвздошных костей врач проводит линию, а параллельно ей, на расстоянии 1 см с каудальной стороны, вторую линию (“линия запрета”).
Игла должна быть достаточно острой, но с коротким срезом, чтобы не поранить венозные сплетения эпиду-рального пространства и не терять ощущения прокола при ее проведении через мембрану крестцового отверстия. Врач прокалывает кожу иглой с манд-реном и вводит ее вначале почти перпендикулярно мембране, закрывающей вход в сакральный канал Уменьшая угол наклона иглы до 15-20°, врач почти параллельно спине больного вводит ее в краниальном направлении на глубину не более 4-4,5 см, чтобы не повредить твердую мозговую оболочку Надев шприц, врач проводит аспирационную пробу. Отсутствие в игле ликвора или крови убеждает в том, что конец иглы не проник в субарахноидальное пространство или венозное сплетение. Затем врач медленно, порциями по 20,0 мл в течение 2-3 мин вводит лекарственное вещество.
Иногда введенная игла упирается в стенку (верхнюю или нижнюю) крестцового канала; тогда она соответственно несколько больше отводится вниз или поднимается вверх до ощущения “проваливания”. При появлении в игле крови необходимо оттянуть иглу несколько назад, сделать повторное пробное отсасывание и только затем вводить лекарственный раствор. Появление в игле крови не является противопоказанием для дальнейшего проведения эпидуральной инъекции.
О правильном попадании иглы и раствора в эпидуральное пространство можно судить по тому, что над крестцом (в области инъекции) не образуется инфильтрата и вскоре после начала укола больной испытывает чувство “распирания” в крестце, ощущение подъема раствора и часто появление парестезий по ходу седалищного нерва на больной стороне.
После окончания введения лекарственного вещества больному необходимо дать полежать на столе в прежнем положении. Затем ему предлагают осторожно встать, при этом больному необходимо помогать, так как после блокады иногда может наступать слабость в ногах и без поддержки он может упасть. Объем вводимого лекарственного вещества при эпидуральной блокаде 40,0-60,0 мл.
Блокаду крестцово-подвздошного сочленения осуществляют в положении больного лежа на кушетке на животе. Врач пальпирует заднюю верхнюю и заднюю нижнюю ости подвздошных костей и делит это расстояние пополам. В середине врач прокалывает кожу иглой под углом 30° к средней линии туловища пациента, продвигает ее до упора в связки и вводит лекарственное вещество. Объем вводимого раствора 5,0-8,0 мл.
Блокаду грушевидной мышцы осуществляют в положении больного лежа на животе поперек кушетки с свободно свисающими нижними конечностями. Врач пальпирует заднюю верхнюю ость подвздошной кости, вершину большого вертела и седалищный бугор, соединяя йодом линии, в результате чего образуется треугольник. Из угла задней верхней ости подвздошной кости врач опускает биссектрису, которая делится на три равные части. На границе нижней и средней частей врач прокалывает иглой кожу, подкожную жировую клетчатку, большую и среднюю ягодичную мышцу до ощущения упругого сопротивления, что свидетельствует о достижении крестцово-остистой связки. Игла отводится назад на 1 см, наклоняется каудально на 60° и продвигается вперед на 1 см. Затем врач вводит лекарственное вещество. Объем вводимого вещества 10,0 мл.
Блокаду тазобедренного сустава осуществляют в положении больного лежа на спине со слегка согнутым и ротированным внутрь тазобедренным суставом. Врач пальпирует переднюю верхнюю ость подвздошной кости, лонный бугорок, большой вертел и бедренную артерию. Положение бедренной артерии врач отмечает йодом.
При переднем доступе блокаду проводят латеральнее бедренной артерии, на 2 см ниже паховой связки. Врач прокалывает иглой кожу, направляя ее латеральнее шейки бедра, ориентируясь на положение большого вертела, до упора в кость. Коснувшись кости, врач немного извлекает ее назад и под меньшим углом снова продвигает вперед, чтобы она прошла через капсулу и синовиальную мембрану, после чего вводит лекарственное вещество.
При боковом доступе врач прокалывает иглой кожу более латерально, на уровне нижнего края большого вертела, направляя ее внутрь, медиально и вверх вдоль линии шейки бедра до упора в кость. Коснувшись кости, врач немного извлекает ее назад и повторно продвигает вперед под меньшим углом наклона, чтобы она прошла через капсулу и синовиальную мембрану, после чего вводит лекарственное вещество. Объем вводимого лекарственного вещества 10,0-15,0 мл.
Блокаду мышцы, напрягающей широкую фасцию бедра, осуществляют в положении больного лежа на кушетке на “здоровом” боку. Врач пальпирует отведенную на 30° ногу вверх, определяет наиболее напряженную ее часть и вводит в брюшко мышцы, напрягающей широкую фасцию бедра, лекарственное вещество. Объем вводимого вещества 10,0 мл.
Блокаду трехглавой мышцы голени осуществляют в положении больного стоя. Врач пальпирует наиболее возвышенную часть брюшка тонически напряженной икроножной мышцы и вводит иглой в брюшко лекарственное вещество. Объем вводимого вещества 10,0 мл.
Блокаду коленного сустава осуществляют в положении больного лежа на спине с выпрямленным коленным суставом. Врач пальпирует надколенник коленного сустава, обозначает йодом сбоку линию его длины и делит на три равные части. Граница между верхней и средней третями линии является местом инъекции. Кистью одной руки врач смещает надколенник в медиальную сторону, указательным пальцем кисти другой руки пальпирует зазор между надколенником и бедренной костью. Затем врач, удерживая смещение надколенника кистью одной руки в медиальную сторону, другой рукой проводит инъекцию в зазор между надколенником и бедренной костью, направляя иглу под надколенник и несколько вверх, вводя лекарственное вещество. Обычно допускают одну ошибку - слишком далеко продвигают иглу. В этом случае можно попасть в жировую ткань позади надколенника. Чтобы убедиться, точно ли игла вошла в полость сустава, необходимо попытаться произвести аспирацию его содержимого. Для коленного сустава это всегда осуществимо. Объем вводимого лекарственного вещества 5,0-10,0 мл.
Блокаду голеностопного сустава осуществляют в положении больного на спине, с подошвенным сгибанием стопы, чтобы вызвать растяжение переднего большеберцового сухожилия. Врач пальпирует наружное пространство сухожилия между большеберцовой и таранной костями, отмечая место инъекции йодом. Затем врач прокалывает кожу и продвигает иглу в переднезаднем направлении. Примерно на глубине 2 см возникает ощущение препятствия - игла достигла капсулы сустава. Врач медленно начинает вводить лекарственное вещество, одновременно продвигая иглу вглубь еще на 1-1,5 см. При правильном введении иглы в полость сустава она должна проникнуть на глубину 3,5-4 см (игла входит в сустав по касательной к кривизне таранной кости). Объем вводимого вещества 2,0 мл.
Блокаду плюсне-фаланговых суставов осуществляют в положении больного на спине. После пальпации линии сустава по пассивным движениям пальца врач вводит иглу наклонно с наружной стороны так, чтобы ее кончик прошел под сухожилием разгибателя. Ощутив отсутствие сопротивления игле, врач вводит лекарственное вещество. Объем вводимого вещества 0,5 мл.
Блокаду I плюсне-фалангового сустава осуществляют в положении больного на спине. После пальпации линии сустава по пассивным движениям пальца врач вводит иглу с медиальной стороны по касательной к суставу так, чтобы ее кончик был направлен под сухожилием разгибателя. Ощутив отсутствие сопротивления игле, врач вводит лекарственное вещество. Объем вводимого вещества 2,0 мл.
Блокаду при бурсите ахиллова сухожилия осуществляют в положении больного стоя. Блокаду врач выполняет с наружной стороны пятки немного выше бугра пяточной кости, отступив от средней линии ахиллова сухожилия на 1-1,5 см. Направляя иглу медиально и книзу, врач прокалывает кожу, проникает в сумку и вводит лекарственное вещество. Если место инъекции выбрано неправильно, то игла сталкивается с костью или плотной тканью ахиллова сухожилия. Результат блокады обычно удовлетворительный. Больной ощущает уменьшение боли и припухлости. Объем вводимого вещества 1-1,5 мл.
Блокаду пяточной шпоры осуществляют в положении больного на боку, с верхней ногой, согнутой в коленном и тазобедренном суставах. Место максимальной болезненности врач отмечает йодом. Иглу врач вводит с внутренней стороны параллельно поверхности стопы так, чтобы ее кончик достиг уровня отметки йода на пятке. Если в момент введения игла натолкнулась на кость, врач ее частично извлекает, а затем вводит повторно, обходя кость. Достигнув кончиком иглы уровня отметки болезненной точки на пятке, врач очень медленно, так как растяжение тканей от инъекции вызывает резкую болезненную реакцию у больного, вводит лекарственное вещество. Объем вводимого вещества 0,5-1,0 мл.
Медикаментозные блокады, начиная с времени развития мануальной терапии как врачебной специальности, являются ее составной частью. Каждый врач-мануальный терапевт должен владеть техникой медикаментозных блокад. Локальное введение лекарственного препарата часто позволяет получить значительную положительную динамику в клинической терапии заболеваний позвоночника и суставов, которая в последующем закрепляется применением мануальной терапии. Техника медикаментозных блокад включена в профессионально-должностные требования врача-мануального терапевта.
Малая грудная мышца расположена во втором слое мышц грудной клетки, под большой грудной мышцей. Она начинается от III—V ребер вблизи их костно-хряще- вого сочленения и прикрепляется коротким сухожилием к клювовидному отростку лопатки. Топографически между клювовидным отростком и малой грудной мыш-цей проходят подключичная артерия, вена и плечевое сплетение.
Синдром малой грудной мышцы возникает вследствие перегрузки и хронической микротравматизации у спор-тсменов (штангисты, гимнасты, баскетболисты) и рабо-чих строительных специальностей (штукатуры, маляры). Проявляется локальной болезненностью на уровне III—IV ребер с иррадиацией в область плечевого сустава. При развитии энтезопатии в области места прикрепления сухожилия к клювовидному отростку могут отмечаться парестезии в верхней конечности по корешковому типу, обусловленные компрессией сосудисто-нервного пучка.
Важным диагностическим критерием является репродук-ция и усиление боли при попытке перемещения верхней конечности из положения дорсальной абдукции в поло-жение сагиттальной аддукции, при оказании сопротивле-ния движению.
ТЕХНИКА. Блокаду выполняют в положении больного лежа на спине. После обработки кожи растворами анти-септиков йодом или бриллиантовой зеленью маркируют проекция малой грудной мышцы. Места ее прикрепления соединяют прямыми линиями, образуя треугольник. Из угла треугольника, расположенного в области клювовид-ного отростка, опускают биссектрису, которую делят на три равные части. В точке между верхней и средней частя-ми биссектрисы производят инфильтрацию кожи, под-кожно-жировой клетчатки 0,25—0,5 % раствором анесте-тика. Затем тонкой длинной иглой, продолжая инфильт-рировать, проходят через передний фасциальный листок большой грудной мышцы, ее мышечную ткань и задний фасциальный листок. Иглу продвигают на 5—7 мм вперед, направляя в сторону плечевого сустава, под углом 30—40" по отношению к поверхности кожи, и вводят 10—15 мл 0,5 % раствора анестетика или лечебной смеси. Учитывая сложность воспроизведения проекции малой грудной мышцы на передней поверхности грудной клетки, нами предложен более простой способ. После обработки кожи

Рис. 51. Блокада малой грудной мышцы: А — топографо-анато- мические ориентиры; Б — определение точки введения иглы; В — наш вариант определения точки введения иглы
раствором антисептиков йодом или бриллиантовой зе-ленью проводят прямую линию, соединяющую клюво-видный отросток лопатки с мечевидным отростком гру-дины, которую делят на 4 равных отрезка. В точке между 1-м и 2-м отрезками выполняют блокаду.
Повреждения груди (отмечаются у 10-11% раненых).
Шейная вагосимпатическая блокада по А.В. Вишневскому показана при тяжелой травме груди (закрытых и открытых повреждениях) на стороне поражения для уменьшения боли и профилактики рефлекторных нарушений дыхания и кровообращения.
Раненого укладывают на спину, подложив валик под его плечи, голову поворачивают в сторону, противоположную ранению. У заднего края грудино-ключично-сосцевидной мышцы в точке пересечения ее наружной яремной вены анестезируют кожу раствором новокаина. Затем указательным пальцем левой руки смещают кнутри упомянутую мышцу вместе с подлежащим к ней сосудисто-нервным пучком. Иглу шприца вкалывают у верхушки пальца и
продвигают иглу вглубь тканей кнутри, кверху и медиально, ориентируясь на переднюю поверхность поперечных отростков позвонков (С4-С5).
По ходу иглы вводят раствор новокаина. После выполнения аспирационной пробы вводят 30-50 мл 0,25% раствора новокаина. При этом блокируются симпатический, блуждающий, иногда диафрагмальный нервы. При правильно выполненной блокаде развивается симптом Горнера - миоз, сужение глазной щели, западение глазного яблока и покраснение соответствующей половины лица.
Межреберная блокада показана при закрытых и открытых одиночных, двусторонних переломах ребер. Целью межреберной блокады является введение раствора новокаина в соответствующий межреберный промежуток к месту расположения нерва. Следует помнить, что сосудисто-нервный пучок не на всем протяжении проходит по нижнему краю ребра. В задних отделах ребер, начиная от бугорка ребра до начала реберной бороздки, сосуды и нервы располагаются ближе к середине межреберного промежутка. В седьмом-десятом межреберьях нерв расположен между веной (вверху) и артерией (внизу).
В каждое межреберье вводят по 5-10 мл 0,5-1% раствора новокаина. Перед введением проводят аспирационную пробу.
Подведение раствора местного анестетика к межреберным нервам может быть выполнено на уровне реберных углов по задней или средней подмышечным линиям. В области углов ребер нервы проходят неглубоко рядом с разгибателем спины.
Раненого укладывают на бок с приведенными к животу ногами и максимально согнутой спиной. После обработки кожи йодной настойкой проводят продольную линию на расстоянии 7-8 см от остистых отростков. Иглу проводят до упора в ребро, после чего, подтянув ее до подкожной клетчатки, направляют к верхнему его краю. Обойдя край, углубляют иглу на 2-3 мм и вводят по 3-5 мл раствора анестетика. Аналогичным образом проводят блокаду и из других точек.
При блокаде межреберных нервов по задней и средней подмышечным линиям раненый укладывается на спину. В этой области ребра расположены поверхностно и доступ к межреберным нервам проще.
При блокаде любым доступом есть опасность прокола плевры и повреждения легкого с развитием пневмоторакса.
Паравертебральная сегментарная блокада выполняется при множественных переломах ребер, переломах поперечных отростков и компрессионных переломах тел позвонков без повреждения спинного мозга. Положение раненого на здоровом боку сидя или лежа на животе. Сущность метода заключается в блокаде нервных стволов у места выхода их из межпозвоночных отверстий.
Определяют линию остистых отростков грудных позвонков и, отступив на 3 см вправо или влево от средней линии, анестезируют кожу и подкожную клетчатку. Вводят иглу строго сагиттально до упора ее в поперечный отросток или ребро. Затем иглу извлекают несколько назад, и направляют ее наискось к верхнему или нижнему краю поперечного отростка позвонка вглубь на 0,5-1 см и вводят 5- 10 мл 0,5% раствора новокаина (тримекаина). Перед введением проводят аспирационную пробу.
Возможные осложнения:
Попадание в плевральную полость (кашель, пневмоторакс, диспноэ, коллапс);
Попадание в брюшную полость (прокол кишки, селезенки, кровеносного сосуда);
Попадание в межпозвоночное отверстие (прокол субдурального пространства), это особенно опасно, так как вместо паравертебральной возникает спинномозговая анестезия с широким ее распространением, что может быть смертельно опасно.
Блокада места перелома показана при одиночных переломах ребер. Анестетик вводят в место перелома (10-20 мл
0,25% новокаина).
Повреждения опорно-двигательной системы (в структуре санитарных потерь боевые повреждения конечностей составляют 60-64%, из них ранения мягких тканей 30-35%).
Анестезия плечевого сплетения в межлестничном промежутке позволяет выполнять практически все операции на верхней конечности. Для ее выполнения голову раненого максимально поворачивают в сторону, противоположную области анестезии, подбородок приводят к надплечью. Под плечи подкладывают небольшой валик, рука со стороны инъекции лежит вдоль туловища. Точка вкола иглы находится на вершине перпендикуляра, восстановленного от верхнего края середины ключицы краниально, длина которого равна 1/4 длины грудино-ключично-сосцевидной мышцы. Построенный перпендикуляр имеет восходяще-медиальное направление. В этой точке делают «лимонную корку» и иглу для внутримышечной инъекции вводят под углом 60° к поверхности кожи.
Построенный перпендикуляр и игла со шприцем при этом должны находиться в одной плоскости. Иглу вводят в направлении поперечного отростка C6 до появления парестезии в верхней конечности или до упора в поперечный отросток и после подтягивания иглы на себя на 1-2 мм вводят 20-40 мл 1-1,5-2% раствора лидокаина (тримекаина). Глубина вкола иглы составляет 2-5 см.
Футлярную блокаду выполняют на конечности при открытых огнестрельных и неогнестрельных переломах костей, отрывах сегментов конечностей, обширных повреждениях мягких тканей, синдроме длительного сдавления, ожогах и отморожениях конечностей.
На верхней конечности ее лучше выполнять на уровне плеча или предплечья.
На плече выполняют блокаду из 2 точек, одна из них спереди в средней трети. Здесь иглу проводят через двуглавую мышцу до кости и, отступив от нее на несколько миллиметров, вводят 50-70 мл 0,25% раствора новокаина.
Аналогичным образом поступают и из заднего доступа, создавая тугой инфильтрат в заднем мышечном футляре. Вводят 50-60 мл 0,25% раствора новокаина.
При травмах и для операций в области лучезапястного сустава и кисти вводят также из двух точек - в передний и задний мышечные футляры в средней трети предплечья по 30-40 мл 0,25% раствора новокаина.
Блокады поперечного сечения применяются на уровне плеча или предплечья проксимальнее области повреждения. Находящиеся на одном уровне 3-4 точки вкола иглы равно удалены друг от друга. Продвигая иглу в глубь тканей, вводят по 50-60 мл 0,25% раствора новокаина из каждой точки.
Анестезия на уровне лучезапястного сустава обеспечивает оптимальные условия для хирургических вмешательств на кисти. В техническом отношении она проста.
Срединный нерв находится близко к поверхности кожи. Точка вкола иглы находится на пересечении проксимальной складки запястья между сухожилием длинной ладонной мышцы и лучевого сгибателя кисти. Иглу вводят перпендикулярно коже на глубину 0,5-1 см. После получения парестезии вводят 3-5 мл 2% раствора лидокаина. Раствор анестетика вводят веерообразно в плоскости, перпендикулярной ходу нерва.
Локтевой нерв блокируют в месте пересечения проксимальной складки запястья с латеральным краем сухожилия локтевого сгибателя кисти. Анестетик (5-7 мл) вводят веерообразно под сухожилием в направлении шиловидного отростка локтевой кости.
В клетчатку в области головки локтевой кости с ладонной поверхности вводят 2 мл раствора анестетика с целью блокады тыльной ветви этого нерва.
Поверхностную ветвь лучевого нерва анестезируют в области вершины анатомической табакерки, на уровне проксимальной складки, веерообразно инфильтрируя ткани (5-7 мл), создавая инфильтрационную полоску длиной 3- 3,5 см между сухожилиями длинного лучевого разгибателя кисти и плечелучевой мышцы.
Футлярную блокаду бедра можно выполнить из одной точки, так как бедренная кость находится в одном передненаружном фасциальном футляре. Через предварительно анестезированный участок кожи в средней или верхней трети передненаружной поверхности бедра длинной иглой проходят мягкие ткани до кости и вводят 150-180 мл 0,25% раствора новокаина (тримекаина).
Анестезия бедренного нерва выполняется на уровне паховой складки латеральнее бедренной артерии в непосредственной близости с ней. При этом следует помнить, что сосуды находятся в сосудистой лакуне, а бедренный нерв - в мышечной. В некоторых случаях бедренный нерв делится на мелкие веточки выше пупартовой связки, поэтому кончик иглы при продвижении в глубь тканей лучше направлять вверх. Это повышает частоту возникновения парестезий и, следовательно, надежных блокад. Для анестезии требуется 10-20 мл 1% раствора тримекаина или лидокаина.
Анестезия седалищного нерва в верхней трети бедра выполняется из переднего доступа. Точка вкола находится на пересечении перпендикуляра, восстановленного от пупартовой связки на границе внутренней и средней ее трети с линией, проведенной от верхнего края большого вертела бедра, параллельно пупартовой связке. После анестезии кожи игла длинной 15 см продвигается вертикально до упора в малый вертел бедра, под которым находится седалищный нерв. Иглой соскальзывают кнутри от малого вертела, продвигают вглубь на 1-1,5 см и вводим 10-15 мл местного анестетика.
Футлярную блокаду голени производят в верхней трети из двух точек. Из первой точки, латеральнее переднего края большеберцовой кости, иглу направляют параллельно латеральной поверхности кости и вводят 80-100 мл 0,25% раствора новокаина (тримекаина). Из второй точки, позади внутреннего края большеберцовой кости, иглу проводят параллельно задней поверхности кости и вводят 80-100 мл 0,25% раствора новокаина (тримекаина).
Футлярную блокаду голени можно выполнить по следующей методике. Она производится в верхней ее трети из одной точки, которая находится на 10 см дистальнее нижнего края надколенника и на 2 см кнаружи от гребня большеберцовой кости. После обезболивания кожи иглу продвигают до межкостной мембраны, после чего в передний футляр вводят 60-80 мл 0,25% раствора новокаина. Затем прокалывают межкостную мембрану (критерием являются ощущение провала и свободное истечение новокаина), и в задний футляр вводят 80-100 мл 0,25% раствора новокаина.
Для выполнения оперативных вмешательств на нижней конечности необходимо анестезировать бедренный, седалищный, запирательный и наружный кожный нервы бедра. Все они являются ветвями поясничного и крестцового сплетения.
Большинство предложенных методик анестезии нервов и сплетений выполняется из заднего доступа, что трудновыполнимо у тяжело-пострадавших с травмами и ранениями нижних конечностей. При анестезии поясничного сплетения из переднего доступа больной лежит на спине.
Анестезия поясничного сплетения из переднего доступа . После обработки кожи паховой области и получения
«лимонной корки» иглу вкалывают ниже пупартовой связки на 1-1,5 см и латеральнее пальпируемой бедренной артерии на 0,5-1 см. Иглу направляют через подкожную клетчатку в краниальном направлении под пупартову связку, где на глубине 3-4 см после прокола фасции ощущается провал иглы, и может возникнуть парестезия,
распространяющаяся на переднюю поверхность бедра. В таком положении иглу надо фиксировать большим и указательным пальцами левой руки, а ребром ладони левой кисти с силой надавить на мягкие ткани бедра дистальнее иглы и ввести 35-40 мл 1,5% раствора лидокаина (тримекаина). Давление на мягкие ткани бедра длится 2 мин. Таким образом, анестезия бедренного нерва с пережатием превращается в анестезию поясничного сплетения.
Блокада общего малоберцового нерва . Игла вводится под головку малоберцовой кости по наружной ее поверхности у места разветвления поверхностного и глубокого малоберцового нерва. Сюда вводят 30 мл 0,5% раствора новокаина (тримекаина). Распространяясь по наружному фасциально-мышечному ложу, раствор анестетика пропитывает рыхлую периневральную клетчатку и вызывает блокаду нерва.
Блокада большеберцового нерва . Игла вводится спереди у внутреннего края малоберцовой кости. Далее игла продвигается через ложе разгибателя и межкостную мембрану на глубину 5-6 см. Раствор новокаина 0,5%, 70-80 мл, попадает в глубокий отдел заднего фасциальномышечного пространства голени, проникает к большеберцовому нерву, блокируя его.
Блокада места перелома длинных трубчатых костей . При блокаде места перелома длинных трубчатых костей в гематому, образующуюся в зоне закрытого перелома, вводят 30-40 мл 1% раствора новокаина (тримекаина). Новокаин применяется в высокой концентрации, поскольку он разбавляется содержимым гематомы.
Повреждения таза. Регионарные блокады применяются при множественных переломах костей таза у раненых в состоянии шока I степени как противошоковое мероприятие и у раненых без явлений шока для его профилактики в процессе последующей эвакуации. При переломах лонных костей в область перелома вводится 40-60 мл 0,5% раствора новокаина. При переломах костей заднего полукольца, седалищных костей выполняется внутритазовая блокада.
Внутритазовая новокаиновая блокада . Положение раненого на спине. Точка вкола иглы на 1 см медиальнее (кнутри) от передневерхней ости крыла подвздошной кости. После анестезии кожи игла продвигается спереди назад, скользя срезом по внутренней поверхности подвздошной кости. Во время продвижения иглы предпосылается раствор новокаина, а после упора иглы в тело подвздошной кости в тазовую клетчатку вводится 120-240 мл 0,25% раствора новокаина.
При множественных двусторонних переломах тазовая блокада выполняется с обеих сторон, но общее количество не должно превышать 240 мл.